
Cała zawartość iLive jest sprawdzana medycznie lub sprawdzana pod względem faktycznym, aby zapewnić jak największą dokładność faktyczną.
Mamy ścisłe wytyczne dotyczące pozyskiwania i tylko linki do renomowanych serwisów medialnych, akademickich instytucji badawczych i, o ile to możliwe, recenzowanych badań medycznych. Zauważ, że liczby w nawiasach ([1], [2] itd.) Są linkami do tych badań, które można kliknąć.
Jeśli uważasz, że któraś z naszych treści jest niedokładna, nieaktualna lub w inny sposób wątpliwa, wybierz ją i naciśnij Ctrl + Enter.
Ludzka anaplazmoza granulocytarna
Ekspert medyczny artykułu
Ostatnia recenzja: 12.07.2025
Choroba zakaźna anaplazmoza jest patologią przenoszoną drogą kropelkową, czyli taką, która jest przenoszona przez owady ssące krew. W tym przypadku choroba jest przenoszona przez kleszcze ixodid, te same stawonogi, które mogą przenosić również kleszczowe zapalenie mózgu i boreliozę.
Anaplazmoza ma polimorficzne objawy i charakterystyczną sezonowość (głównie wiosna-lato), związaną z okresami naturalnej aktywności kleszczy. Osoba zakażona nie roznosi zakażenia, więc kontakty z nią nie są niebezpieczne dla innych. [ 1 ]
Epidemiologia
Anaplazmozę po raz pierwszy zgłosili w 1994 roku Chen i in. (J Clin Micro 1994; 32(3):589-595). Przypadki anaplazmozy zidentyfikowano na całym świecie; w Stanach Zjednoczonych najczęściej zgłaszano ją w górnym Środkowym Zachodzie i na północnym wschodzie. Aktywność choroby odnotowano również w północnej Europie i Azji Południowo-Wschodniej.[ 2 ],[ 3 ],[ 4 ],[ 5 ]
W Rosji zakażenie anaplazmozą przez kleszcze występuje u 5-20% (przytłaczająca większość przypadków występuje w regionie Bajkału i Kraju Permskim). Na Białorusi wskaźniki zakażeń wahają się od 4 do 25% (najwyższą częstość występowania odnotowuje się w lasach Puszczy Białowieskiej). Na Ukrainie i w Polsce wskaźnik częstości występowania jest mniej więcej taki sam - 23%. Liczba przypadków anaplazmozy w Stanach Zjednoczonych zgłaszanych do CDC stale rośnie od czasu rozpoczęcia rejestrowania choroby, od 348 przypadków w 2000 r. do szczytu 5762 przypadków w 2017 r. Przypadki zgłoszone w 2018 r. były znacznie niższe, ale wzrosły do około 2017 r. w 2019 r. z 5655 przypadkami. [ 6 ]
Anaplazmoza charakteryzuje się sezonowością, która odpowiada okresowi aktywności kleszczy ixodidowych. Szczyt zakażeń obserwuje się od połowy wiosny do późnego lata, a dokładniej od kwietnia do początku września. Z reguły anaplazmy występują w tej samej strefie co inne rodzaje zakażeń przenoszonych przez kleszcze, w szczególności chorobotwórcza borelia. Ustalono, że jeden kleszcz ixodidowy może jednocześnie przenosić do siedmiu patogenów chorób wirusowych i bakteryjnych. Dlatego ponad połowa przypadków choroby to zakażenia mieszane - zmiany chorobowe wywołane przez kilka patogenów zakaźnych jednocześnie, co znacznie pogarsza wynik patologii. U większości pacjentów anaplazmozę wykrywa się w połączeniu z boreliozą odkleszczową lub zapaleniem mózgu, lub z monocytarną erlichiozą. W ponad 80% przypadków obserwuje się współzakażenie anaplazmozą i boreliozą.
Przyczyny anaplazmoza
Czynnikiem wywołującym patologię zakaźną jest anaplasma (pełna nazwa Anaplasma phagocytophilum) - najmniejsza bakteria wewnątrzkomórkowa. Kiedy dostanie się do krwiobiegu człowieka, wnika do granulocytów i rozprzestrzenia się do wszystkich punktów ciała.
W warunkach naturalnych anaplazma często osadza się w organizmach myszy i szczurów, a w zamieszkanych obszarach mogą się nią zarazić psy, koty, konie i inne zwierzęta. Nie stanowią one jednak zagrożenia dla ludzi: nawet jeśli zakażone zwierzę ugryzie człowieka, nie dochodzi do zakażenia. [ 7 ]
Niebezpieczeństwem dla człowieka pod względem zachorowania na anaplazmozę jest ukąszenie kleszcza Ixodidae, gdyż podczas ukąszenia wydziela on do rany ślinę, w której znajduje się anaplazma.
Bakterie wywołujące anaplazmozę mają średnicę mniejszą niż 1 mikron. Dostają się do krwiobiegu układowego wraz ze śliną owada. Kiedy dostaną się do tkanek narządów wewnętrznych, patogen aktywuje proces zapalny. Bakterie zaczynają się szybko namnażać, co prowadzi do zahamowania układu odpornościowego i w konsekwencji do pojawienia się wtórnych chorób zakaźnych - mikrobiologicznych, wirusowych lub grzybiczych.
Głównym rezerwuarem jest mysz białonoga Peromyscus leucopus; jednak zidentyfikowano szeroką gamę dzikich i domowych ssaków jako rezerwuarów. [ 8 ], [ 9 ] Kleszcze mogą przenosić zakażenie między dzikimi i hodowlanymi zwierzętami, w szczególności kopytnymi, psami, gryzoniami, a nawet ptakami, które regularnie migrują, ułatwiając w ten sposób szerszą transmisję patogenu. Anaplasma żyje w zwierzętach przez kilka tygodni, w tym czasie wcześniej niezainfekowane owady stają się roznosicielami.
Czynniki ryzyka
Kleszcze ssące krew mogą przenosić różne infekcje. Najbardziej znane to kleszczowe zapalenie mózgu i borelioza, a taki patogen jak anaplasma został wyizolowany zaledwie kilka dekad temu.
Ryzyko zakażenia anaplazmą zależy od całkowitej liczby kleszczy na danym obszarze, odsetka zarażonych owadów i zachowania człowieka. Na obszarach o wysokim ryzyku anaplazmozy niebezpieczeństwo dotyczy przede wszystkim osób odpoczywających lub pracujących w lasach, plantacjach leśnych i parkach - na przykład do kategorii szczególnego ryzyka zalicza się myśliwych, rybaków, grzybiarzy, leśników, turystów, rolników, personel wojskowy itp.
Kleszcze Ixodidae są wrażliwe na klimat: wybierają życie w obszarach o umiarkowanej lub dużej wilgotności, częstych opadach lub pokrytych obfitymi zaroślami, gdzie poziom wilgotności może utrzymywać się na poziomie około 80%. Priorytetem owadów są lasy liściaste i mieszane, polany, lasostepy, parki, skwery i ogrody. W ciągu ostatnich kilku lat krwiopijne stawonogi rozprzestrzeniły się dość szeroko na tereny górskie i północne. [ 10 ]
Patogeneza
Anaplazmoza jest przenoszona, gdy kleszcz atakuje podczas ssania krwi. W środowisku kleszczy infekcja jest przenoszona z samicy na potomstwo, co powoduje stałą cyrkulację patogenów. Droga kontaktowa transmisji anaplazmy (przez uszkodzenie skóry), jak również droga pokarmowa (podczas spożywania mleka, mięsa) nie została udowodniona.
Ludzie są najbardziej narażeni na ataki kleszczy wiosną i latem, kiedy aktywność owadów osiąga szczyt. Początek sezonu kleszczy jest różny w zależności od warunków pogodowych. Jeśli wiosna jest ciepła i wczesna, stawonogi zaczynają „polować” pod koniec marca, znacznie zwiększając swoją aktywność w drugiej połowie lata ze względu na gromadzenie się dużych ilości bakterii.
Owady są aktywne niemal całą dobę, ale w ciepłą, słoneczną pogodę ich największą agresywność obserwuje się od godziny ósmej do jedenastej rano, następnie stopniowo spada i znów wzrasta od piątej do ósmej wieczorem. W pochmurną pogodę dzienna aktywność kleszczy jest mniej więcej taka sama. Spowolnienie aktywności obserwuje się w gorących warunkach i podczas ulewnych deszczów.
Owady krwiożercze żyją głównie w masywnych, rzadziej w małych lasach, pasach leśnych i lasostepach. Kleszcze występują najczęściej w wilgotnych miejscach, w leśnych wąwozach, zaroślach, w pobliżu strumieni i ścieżek. Żyją także w miastach: na brzegach rzek, w rezerwatach przyrody, a także parkach i skwerach, a zbliżanie się żywego obiektu wyczuwają zapachem z odległości 10 metrów.
Kleszcz przechodzi przez kilka stadiów rozwoju: jajo, larwa, nimfa, osobnik dorosły. Aby zapewnić prawidłowy przebieg wszystkich stadiów, potrzebna jest krew zwierzęcia stałocieplnego, dlatego kleszcz pilnie poszukuje „żywiciela rodziny”: może to być małe zwierzę leśne lub ptak, a także duże zwierzęta lub zwierzęta gospodarskie. W procesie ssania krwi kleszcz „dzieli się” bakteriami ze zwierzęciem, w wyniku czego staje się dodatkowym rezerwuarem zakażenia. Uzyskuje się swoisty obieg bakterii: od kleszcza do żywego stworzenia i z powrotem do kleszcza. Ponadto komórki bakteryjne mogą również rozprzestrzeniać się od owada do jego potomstwa. [ 11 ]
Zakażenie ludzi następuje drogą przenoszoną przez ukąszenia kleszczy. Patogen wnika do organizmu człowieka przez ugryzioną skórę i przenika do krwiobiegu, a następnie do różnych narządów wewnętrznych, w tym odległych, co powoduje obraz kliniczny anaplazmozy.
Anaplasma „zaraża” granulocyty, przede wszystkim dojrzałe neutrofile. Wewnątrz cytozolu leukocytów tworzą się całe kolonie bakteryjne moruli. Po zakażeniu patogen wnika do komórki, zaczyna się namnażać w wakuoli cytoplazmy, a następnie opuszcza tę komórkę. Patologicznemu mechanizmowi rozwoju choroby towarzyszy uszkodzenie makrofagów śledzionowych, a także komórek wątroby i szpiku kostnego, węzłów chłonnych i innych struktur, wewnątrz których zaczyna rozwijać się reakcja zapalna. Na tle uszkodzenia leukocytów i rozwoju procesu zapalnego dochodzi do stłumienia układu odpornościowego organizmu, co nie tylko pogarsza sytuację, ale również przyczynia się do pojawienia się wtórnej infekcji dowolnego pochodzenia. [ 12 ]
Objawy anaplazmoza
W przypadku anaplazmozy można zaobserwować rozległe objawy o różnym nasileniu, które zależą od charakterystyki przebiegu choroby. Pierwsze objawy pojawiają się pod koniec okresu utajonej inkubacji, który trwa od kilku dni do kilku tygodni (zwykle około dwóch tygodni), jeśli liczyć od momentu przedostania się bakterii do krwiobiegu człowieka. [ 13 ]
W łagodnych przypadkach obraz kliniczny jest podobny do typowego ARVI - ostrej infekcji wirusowej układu oddechowego. Typowe są następujące objawy:
- gwałtowne pogorszenie stanu zdrowia;
- wzrost temperatury do 38,5°C;
- gorączka;
- silne uczucie osłabienia;
- utrata apetytu, niestrawność;
- ból głowy, mięśni, stawów;
- czasami – uczucie bólu i suchości w gardle, kaszel, dyskomfort w okolicy wątroby.
W umiarkowanych przypadkach nasilenie objawów jest bardziej oczywiste. Do powyższych objawów dodano następujące:
- zawroty głowy i inne objawy neurologiczne;
- częste wymioty;
- trudności w oddychaniu;
- zmniejszenie diurezy dobowej (możliwe wystąpienie bezmoczu);
- obrzęk tkanek miękkich;
- zwolnienie akcji serca, spadek ciśnienia krwi;
- dyskomfort w okolicy wątroby.
Jeśli pacjent cierpi na niedobór odporności, to na tym tle anaplazmoza jest szczególnie ciężka. Występują następujące objawy:
- utrzymująca się podwyższona temperatura, nieulegająca normalizacji przez kilka tygodni;
- wyraźne objawy neurologiczne, często z obrazem ogólnego uszkodzenia mózgu (zaburzenia świadomości – od letargu do stanu śpiączki), napady padaczkowe uogólnione;
- zwiększone krwawienie, rozwój krwawienia wewnętrznego (krew w kale i moczu, krwawe wymioty);
- zaburzenia rytmu serca.
Objawy zajęcia obwodowego układu nerwowego obejmują pleksopatię barkową, porażenie nerwów czaszkowych, polineuropatię demielinizacyjną i obustronne porażenie nerwu twarzowego. Powrót funkcji neurologicznych może potrwać kilka miesięcy.[ 14 ],[ 15 ],[ 16 ]
Pierwsze znaki
Bezpośrednio po okresie inkubacji, który trwa średnio 5-22 dni, pojawiają się pierwsze objawy:
- nagły wzrost temperatury (gorączka);
- ból głowy;
- silne zmęczenie, osłabienie;
- różne objawy niestrawności: od bólu brzucha i okolicy wątroby do silnych wymiotów;
- obniżone ciśnienie krwi, zawroty głowy;
- wzmożone pocenie się.
Objawy takie jak ból i pieczenie w gardle, kaszel nie występują u wszystkich pacjentów, ale nie są wykluczone. Jak widać, obraz kliniczny jest niespecyficzny i raczej przypomina każdą wirusową infekcję dróg oddechowych, w tym grypę. Istnieje więc duże prawdopodobieństwo postawienia błędnej diagnozy. Anaplazmozę można podejrzewać, jeśli pacjent wskazuje na niedawne ukąszenie kleszcza. [ 17 ]
Anaplazmoza u dziecka
Jeśli u dorosłych anaplazmoza jest przenoszona przez ukąszenie kleszcza, to u dzieci istnieje inna droga przenoszenia zakażenia - od matki do płodu. Choroba charakteryzuje się wysoką temperaturą, bólem głowy i mięśni, wolnym biciem serca i obniżonym ciśnieniem krwi.
Obraz kliniczny anaplazmozy najczęściej przedstawia postać umiarkowaną do ciężkiej, jednak takie typy progresji są charakterystyczne głównie dla pacjentów dorosłych. Dzieci chorują na chorobę zakaźną głównie w postaci łagodnej. Tylko w niektórych przypadkach u dzieci rozwija się żółtaczkowe zapalenie wątroby ze zwiększoną aktywnością transaminaz. Jeszcze rzadziej obserwuje się uszkodzenie nerek z rozwojem hipoizostenurii, białkomoczu i erytrocyturii, a także wzrostem poziomu kreatyniny i mocznika we krwi. W pojedynczych przypadkach patologię komplikuje zakaźny wstrząs toksyczny, ostra niewydolność nerek, zespół ostrej niewydolności oddechowej, zapalenie opon mózgowo-rdzeniowych i mózgu. [ 18 ]
Leczenie choroby w dzieciństwie, jak i u dorosłych, opiera się na przyjmowaniu doksycykliny. Przyjmuje się, że lek ten przepisuje się dzieciom od 12. roku życia. Zdarzały się jednak przypadki wcześniejszego leczenia doksycykliną - w szczególności od 3-4. roku życia. Dawkowanie dobierane jest indywidualnie.
Gradacja
Wyróżnia się trzy stadia rozwoju anaplazmozy: ostrą, subkliniczną i przewlekłą.
Ostra faza charakteryzuje się wahaniami temperatury do wysokich wartości (40-41°C), nagłą utratą masy ciała i osłabieniem, dusznością typu duszności, powiększonymi węzłami chłonnymi, pojawieniem się ropnego nieżytu nosa i zapalenia spojówek oraz powiększoną śledzioną. U niektórych pacjentów występuje zwiększona wrażliwość spowodowana podrażnieniem opon mózgowych, a także drgawki, drżenie mięśni, zapalenie wielostawowe i porażenie nerwów czaszkowych. [ 19 ]
Ostra faza stopniowo przechodzi w fazę subkliniczną, w której obserwuje się niedokrwistość, trombocytopenię, leukopenię (w niektórych przypadkach leukocytozę). Następnie po około 1,5 do 4 miesięcy (nawet przy braku leczenia) może nastąpić wyzdrowienie lub następne, przewlekłe stadium choroby. Charakteryzuje się ono niedokrwistością, trombocytopenią, obrzękiem i dodaniem wtórnych patologii zakaźnych. [ 20 ]
Formularze
W zależności od nasilenia objawów wyróżnia się następujące typy anaplazmozy:
- utajony, bezobjawowy (subkliniczny);
- jawny (wyraźny).
W zależności od ciężkości choroby zakaźnej wyróżnia się przypadki łagodne, umiarkowane i ciężkie.
Ponadto rozróżnia się anaplazmozę płytkową i granulocytarną, jednak uszkodzenie płytek krwi jest charakterystyczne tylko dla medycyny weterynaryjnej, gdyż występuje głównie u kotów i psów. [ 21 ]
Anaplasma jest patogenem nie tylko u ludzi, ale także u psów, krów, koni i innych gatunków zwierząt. Anaplazmoza odkleszczowa u ludzi może występować niemal wszędzie na świecie, ponieważ nosiciele choroby - kleszcze - żyją zarówno w krajach europejskich, jak i azjatyckich.
Anaplazmoza bydła i innych zwierząt gospodarskich jest chorobą znaną od dawna, opisaną po raz pierwszy w XVIII wieku: nazywano ją wówczas gorączką kleszczową, dotykała głównie kozy, cielęta i owce. Istnienie anaplazmozy granulocytarnej u koni oficjalnie potwierdzono w 1969 roku, a u psów - w 1982 roku. [ 22 ] Oprócz kleszczy nosicielami zakażenia mogą być gzy, muchówki, meszki, krwiopijcy owcze i meszki.
Anaplazmoza u owiec i innych zwierząt gospodarskich objawia się następującymi początkowymi objawami:
- nagły wzrost temperatury;
- zażółcenie tkanek śluzowych spowodowane nadmiarem bilirubiny we krwi;
- trudności w oddychaniu, ciężki oddech, objawy niedotlenienia;
- szybkie bicie serca;
- szybka utrata wagi;
- utrata apetytu;
- apatia, letarg;
- zaburzenia trawienne;
- spadek wydajności mlecznej;
- obrzęk (podgardla i kończyn);
- kaszel.
Zakażenie u zwierząt często jest uwarunkowane zaburzeniami odżywiania. W ten sposób osoby chore, ze względu na upośledzony metabolizm, próbują smakować i żuć niejadalne przedmioty. Niewydolność metaboliczna, zahamowanie procesów utleniania-redukcji prowadzi do zaburzenia hematopoezy, spadku poziomu hemoglobiny we krwi i rozwoju niedotlenienia. Zatrucie pociąga za sobą rozwój reakcji zapalnych, obserwuje się obrzęk i krwotok. Prawidłowa diagnoza i terminowe przepisanie leczenia odgrywają decydującą rolę w prognozowaniu patologii. [ 23 ]
Znaczna liczba nie tylko zwierząt domowych, ale także dzikich może działać jako rezerwuar czynnika wywołującego anaplazmozę. Jednocześnie psy, koty, a nawet sami ludzie są przypadkowymi żywicielami, którzy nie odgrywają roli przekaźnika zakażenia dla innych istot żywych.
Anaplazmoza u kotów jest najrzadsza – występują tylko w odosobnionych przypadkach. Zwierzęta łatwo się męczą, mają tendencję do unikania jakiejkolwiek aktywności, głównie odpoczynku i praktycznie nie jedzą. Często rozwija się żółtaczka.
Anaplazmoza u psów również nie ma specyficznych objawów. Obserwuje się depresję, gorączkę, powiększenie wątroby i śledziony, kulawiznę. Istnieją opisy kaszlu, wymiotów i biegunki u zwierząt. Warto zauważyć, że w Ameryce Północnej patologia ma przeważnie łagodny przebieg, podczas gdy w krajach europejskich często obserwuje się zgony.
W przypadku większości zwierząt rokowanie w przypadku anaplazmozy jest korzystne, pod warunkiem terminowego podania antybiotykoterapii. Obraz krwi stabilizuje się w ciągu 2 tygodni od rozpoczęcia terapii. Nie opisano śmiertelnych przypadków u psów i kotów. Bardziej złożony przebieg patologii obserwuje się w przypadku zakażenia łączonego, gdy anaplazma łączy się z innymi patogenami przenoszonymi podczas ukąszenia kleszcza. [ 24 ]
Komplikacje i konsekwencje
Jeśli pacjent z anaplazmozą nie zgłosi się po pomoc lekarską lub leczenie zostanie początkowo nieprawidłowo przepisane, ryzyko powikłań znacznie wzrasta. Niestety, zdarza się to dość często i zamiast zakażenia riketsjami, pacjent zaczyna być leczony na ostrą infekcję wirusową dróg oddechowych, grypę lub ostre zapalenie oskrzeli. [ 25 ]
Ważne jest, aby zrozumieć, że powikłania choroby zakaźnej mogą być naprawdę niebezpieczne, ponieważ często prowadzą do poważnych konsekwencji, a nawet śmierci pacjenta. Do najczęstszych powikłań należą:
- monoinfekcja;
- niewydolność nerek;
- uszkodzenie ośrodkowego układu nerwowego;
- niewydolność serca, zapalenie mięśnia sercowego;
- aspergiloza płucna, niewydolność oddechowa;
- zakaźny wstrząs toksyczny;
- atypowe zapalenie płuc;
- koagulopatia, krwawienie wewnętrzne;
- zapalenie opon mózgowo-rdzeniowych.
Są to najczęstsze, ale nie wszystkie znane konsekwencje, które mogą rozwinąć się w wyniku anaplazmozy. Oczywiście zdarzają się przypadki samoistnego wyzdrowienia, co jest typowe dla osób z dobrą i silną odpornością. Jednak jeśli obrona immunologiczna jest upośledzona - na przykład jeśli dana osoba niedawno chorowała lub cierpi na choroby przewlekłe, lub przyjmowała leczenie immunosupresyjne, lub przeszła operację, to rozwój powikłań u takiego pacjenta jest więcej niż prawdopodobny. [ 26 ]
Najbardziej niekorzystnym skutkiem może być zgon pacjenta w wyniku niewydolności wielonarządowej.
Diagnostyka anaplazmoza
Ważną rolę w diagnozowaniu anaplazmozy odgrywa zbieranie wywiadu epidemiologicznego. Lekarz musi zwrócić uwagę na takie momenty, jak ukąszenia kleszczy, pobyt pacjenta w regionie endemicznym, jego wizyty w lasach i parkach leśnych w ciągu ostatniego miesiąca. Uzyskane informacje epidemiologiczne w połączeniu z istniejącymi objawami pomagają zorientować się i przeprowadzić diagnostykę we właściwym kierunku. Zmiany w obrazie krwi stanowią dodatkową pomoc, ale głównym momentem diagnostycznym jest badanie laboratoryjne.
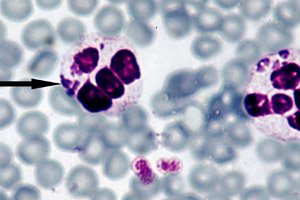
Za najskuteczniejszą metodę diagnozowania anaplazmozy uważa się bezpośrednią mikroskopię w ciemnym polu, której istotą jest uwidocznienie struktur embrionalnych – moruli – wewnątrz neutrofili, podczas mikroskopii świetlnej cienkiego rozmazu krwi barwionego metodą Romanovsky’ego-Giemsy. Widoczna morula tworzy się mniej więcej od trzeciego do siódmego dnia po wprowadzeniu bakterii. Stosunkowo prosta metoda badawcza ma również pewną wadę, gdyż wykazuje niewystarczającą skuteczność przy niskich poziomach anaplazmy we krwi. [ 27 ]
Ogólne badania kliniczne, a w szczególności pełna morfologia krwi, wykazują leukopenię z przesunięciem w lewo formuły leukocytów, umiarkowany wzrost OB. Wielu pacjentów ma anemię i pancytopenię.
Ogólna analiza moczu wykazuje hipoizostenurię, krwiomocz i białkomocz.
Badania biochemiczne krwi wskazują na zwiększoną aktywność prób wątrobowych (AST, ALT), LDH, zwiększone stężenie mocznika, kreatyniny i białka C-reaktywnego.
Przeciwciała przeciwko anaplazmozie oznacza się metodą reakcji serologicznej (ELISA). Diagnostyka opiera się na określeniu dynamiki miana swoistych przeciwciał do antygenów bakteryjnych. Początkowe przeciwciała IgM pojawiają się od jedenastego dnia choroby, osiągając szczytową ilość od 12 do 17 dnia. Następnie ich ilość maleje. Przeciwciała IgG można wykryć już w pierwszym dniu procesu zakaźnego: ich stężenie stopniowo wzrasta, a szczytowy poziom występuje w 37-39 dniu. [ 28 ]
PCR na anaplazmozę jest drugą najczęstszą bezpośrednią metodą diagnostyczną, która wykrywa DNA anaplazmy. Biomateriałem do analizy PCR jest osocze krwi, frakcja leukocytów, płyn mózgowo-rdzeniowy. Możliwe jest również zbadanie kleszcza, jeśli jest obecny.
Diagnostyka instrumentalna obejmuje następujące procedury:
- Badanie rentgenowskie płuc (obraz zapalenia oskrzeli lub płuc, powiększone węzły chłonne);
- elektrokardiografia (obraz zaburzeń przewodzenia);
- badanie ultrasonograficzne narządów jamy brzusznej (powiększona wątroba, rozległe zmiany w tkance wątrobowej).
Diagnostyka różnicowa
Różnicowanie różnych endemicznych chorób riketsjowych przeprowadza się, biorąc pod uwagę objawy kliniczne i epidemiologiczne. Ważne jest, aby zwrócić uwagę na dane epidemiologiczne typowe dla większości endemicznych riketsjoz (podróż do ogniska endemicznego, sezonowość, ataki kleszczy itp.), a także na takie objawy, jak brak pierwotnego afektu, regionalne powiększenie węzłów chłonnych i brak wysypki.
W niektórych przypadkach anaplazmoza może przypominać dur plamisty o umiarkowanym przebiegu, a także łagodną postać choroby Brila. W durze objawy neurologiczne są bardziej nasilone, występuje wysypka różowato-petechowa, występują objawy Chiari-Awcyna i Goworow-Godeliera, tachykardia, enanthema Rosenberga itp. [ 29 ]
Ważne jest, aby w odpowiednim czasie odróżnić anaplazmozę od grypy i ARVI. W przypadku grypy okres gorączkowy jest krótki (3-4 dni), ból głowy koncentruje się w okolicy brwiowej i skroniowej. Występują objawy kataru (kaszel, katar), nie występuje powiększenie wątroby.
Inną chorobą wymagającą różnicowania jest leptospiroza. Patologia charakteryzuje się silnym bólem mięśni łydek, zapaleniem twardówki, szybkim biciem serca, leukocytozą neutrofilową. Ciężka leptospiroza charakteryzuje się żółtaczką twardówki i skóry, zespołem opon mózgowo-rdzeniowych, zmianami płynu mózgowo-rdzeniowego typu surowiczego zapalenia opon mózgowych. Rozpoznanie ustala się na podstawie oznaczenia leptospiry we krwi i moczu, a także dodatniej reakcji aglutynacji i lizy.
Gorączka denga charakteryzuje się dwufalową krzywą temperatury, silnym bólem stawów, typowymi zmianami w chodzie i początkową tachykardią. Przy drugiej fali pojawia się swędząca wysypka, a następnie łuszczenie. Diagnoza opiera się na wyizolowaniu wirusa.
Brucelozę charakteryzuje falująca gorączka, obfite pocenie, wędrujące bóle stawów i mięśni, mikrowielomiąższowe zapalenie węzłów chłonnych z następczym uszkodzeniem układu mięśniowo-szkieletowego, nerwowego i moczowo-płciowego. [ 30 ]
Ehrlichioza i anaplazmoza to dwie riketsjowe infekcje, które mają wiele podobieństw w swoim przebiegu klinicznym. Choroby te często zaczynają się ostro, jak ostra infekcja wirusowa. Niespecyficzne objawy obejmują silny wzrost temperatury z dreszczami, osłabienie, bóle mięśni, nudności i wymioty, kaszel i ból głowy. Jednak wysypki skórne nie są typowe dla anaplazmozy, w przeciwieństwie do erlichiozy, która charakteryzuje się elementami grudkowymi lub wybroczynowymi na kończynach i tułowiu.
Zarówno anaplazmoza, jak i erlichioza mogą być powikłane rozsianym wykrzepianiem wewnątrznaczyniowym, niewydolnością wielu narządów, zespołem drgawkowym i rozwojem stanu śpiączki. Obie choroby są klasyfikowane jako zakażenia o złożonym przebiegu związanym ze zwiększonym ryzykiem zgonu u osób z niedoborem odporności. Rozwój procesu zakaźnego jest szczególnie niebezpieczny u pacjentów, którzy wcześniej przyjmowali leczenie immunosupresyjne, przeszli operację usunięcia śledziony lub u pacjentów zakażonych wirusem HIV.
Testy serologiczne i PCR odgrywają główną rolę różnicową w diagnozowaniu anaplazmozy lub erlichiozy. Wtrącenia cytoplazmatyczne są wykrywane w monocytach (w erlichiozy) lub granulocytach (w anaplazmozie).
Borelioza i anaplazmoza mają wspólną endemiczną częstość występowania, rozwijają się po ukąszeniu kleszcza ixodidae, ale obraz kliniczny tych zakażeń jest inny. W przypadku boreliozy obserwuje się miejscową reakcję zapalną skóry w miejscu ukąszenia, zwaną erythema migrans odkleszczowym, chociaż możliwy jest również rumieniowy przebieg choroby. W miarę rozprzestrzeniania się borrelia w całym ciele, dotknięty jest układ mięśniowo-szkieletowy, układ nerwowy i sercowo-naczyniowy oraz skóra. Charakterystyczne są kulawizna, letarg i dysfunkcja serca. Około sześciu miesięcy po zakażeniu dochodzi do poważnego uszkodzenia stawów i cierpienia układu nerwowego. Diagnostyka ogranicza się do stosowania metod ELISA, PCR i immunoblottingu. [ 31 ]
Z kim się skontaktować?
Leczenie anaplazmoza
Głównym leczeniem anaplazmozy jest antybiotykoterapia. Bakterie są wrażliwe na antybiotyki tetracyklinowe, dlatego wybór często pada na doksycyklinę, którą pacjenci przyjmują doustnie w dawce 100 mg dwa razy dziennie. Czas trwania leczenia wynosi od 10 dni do trzech tygodni. [ 32 ]
Oprócz leków tetracyklinowych, Anaplasma jest również wrażliwa na amfenikole, w szczególności na lewomycetynę. Jednak stosowanie tego antybiotyku nie jest zalecane przez specjalistów, co wiąże się z wyraźnymi działaniami niepożądanymi leku: w trakcie leczenia u pacjentów rozwija się granulocytopenia, leukopenia, trombocytopenia. [ 33 ]
Pacjentkom w okresie ciąży i karmienia piersią przepisuje się amoksycylinę lub penicyliny chronione w dawkach indywidualnych.
Jeśli antybiotyki zostaną przepisane w ciągu trzech dni od ukąszenia kleszcza, wówczas stosuje się skróconą kurację – przez tydzień. Jeśli zgłosisz się do lekarza później, stosuje się pełny schemat leczenia.
Dodatkowo stosuje się leczenie objawowe, w trakcie którego mogą być przepisywane następujące grupy leków:
- niesteroidowe leki przeciwzapalne;
- hepatoprotektory;
- produkty multiwitaminowe;
- leki przeciwgorączkowe;
- środki przeciwbólowe;
- leki korygujące współistniejące zaburzenia układu oddechowego, sercowo-naczyniowego i nerwowego.
Skuteczność kliniczna terapii jest oceniana na podstawie jej wyników: pozytywne objawy obejmują zmniejszenie nasilenia i zanik objawów, normalizację dynamiki zaburzeń w badaniach laboratoryjnych i instrumentalnych oraz zmiany w mianach swoistych przeciwciał przeciwko anaplazmie. W razie potrzeby leki są wymieniane i zalecany jest ponowny cykl leczenia.
Leki
Najczęściej stosowanym schematem leczenia anaplazmozy jest:
- Doksycyklina lub jej rozpuszczalny analog Unidox Solutab – 100 mg dwa razy dziennie;
- Amoksycylina (według wskazań lub jeśli nie można zastosować doksycykliny) – 500 mg trzy razy na dobę;
- W ciężkich przypadkach anaplazmozy optymalnym lekiem jest ceftriakson w dawce 2 g dożylnie raz na dobę.
Alternatywnymi antybiotykami mogą być również preparaty penicylinowe, cefalosporyny drugiej i trzeciej generacji oraz makrolidy.
Ponieważ stosowanie antybiotyków w przypadku anaplazmozy jest zazwyczaj długotrwałe, skutki takiej terapii mogą być bardzo różne: najczęściej skutki uboczne wyrażają się w zaburzeniach trawienia, wysypkach skórnych. Po zakończeniu kursu leczenia koniecznie przepisuje się zestaw środków w celu wyeliminowania takich skutków i przywrócenia prawidłowego funkcjonowania układu pokarmowego.
Najczęstszym skutkiem terapii antybiotykowej jest dysbakterioza jelitowa, która rozwija się w wyniku depresyjnego działania leków przeciwbakteryjnych zarówno na drobnoustroje chorobotwórcze, jak i na naturalną mikroflorę w organizmie. Aby przywrócić taką mikroflorę, lekarz przepisuje probiotyki i eubiotyki.
Oprócz dysbakteriozy, długotrwała terapia antybiotykowa może przyczynić się do rozwoju infekcji grzybiczych. Na przykład często rozwija się kandydoza jamy ustnej i pochwy.
Innym możliwym skutkiem ubocznym jest alergia, która może być ograniczona (wysypka, nieżyt nosa) lub złożona (wstrząs anafilaktyczny, obrzęk Quinckego). Takie stany wymagają natychmiastowego przerwania (zastąpienia) leku i doraźnych środków przeciwalergicznych, stosując leki przeciwhistaminowe i glikokortykosteroidy.
Oprócz terapii antybiotykowej przepisuje się leki objawowe. Tak więc w przypadku podwyższonej temperatury, ciężkiego zatrucia stosuje się roztwory detoksykacyjne, w przypadku obrzęku - odwodnienie, w przypadku zapalenia nerwów, zapalenia stawów i bólu stawów - niesteroidowe leki przeciwzapalne i fizjoterapię. Pacjentom z obrazem uszkodzenia układu sercowo-naczyniowego przepisuje się Asparkam lub Panangin 500 mg trzy razy dziennie, Riboxin 200 mg 4 razy dziennie.
Jeśli wykryto niedobór odporności, Timalin jest wskazany w dawce 10–30 mg dziennie przez dwa tygodnie. U pacjentów z objawami autoimmunologicznymi - na przykład z nawracającym zapaleniem stawów - Delagil jest zalecany w dawce 250 mg dziennie w połączeniu z niesteroidowymi lekami przeciwzapalnymi.
Terapia witaminowa polega na stosowaniu leków zawierających witaminę C i E.
Dodatkowo do schematu leczenia włączono środki naczyniowe (kwas nikotynowy, Complamin). Aby ułatwić przenikanie leków przeciwbakteryjnych do ośrodkowego układu nerwowego, pacjentom podaje się Euphyllin, roztwór glukozy, a także leki optymalizujące krążenie mózgowe i nootropiki (Piracetam, Cinnarizine).
W przewlekłych przypadkach choroby wskazane jest leczenie immunokorekcyjne.
Zapobieganie
Nosiciele anaplazmozy żyją na ziemi, ale mogą wspinać się na wysokie trawy i krzewy do 0,7 m wysokości i tam czekać na potencjalnego nosiciela. Atak kleszcza jest praktycznie nieodczuwalny przez człowieka, dlatego ludzie często nie zwracają uwagi na ukąszenie.
W celach profilaktycznych zaleca się noszenie ubrań chroniących przed atakami owadów, a w razie potrzeby stosowanie specjalnych repelentów. Po każdym spacerze (zwłaszcza w lesie) należy sprawdzić całe ciało: jeśli zostanie znaleziony kleszcz, należy go natychmiast usunąć. Zabieg usuwania przeprowadza się za pomocą pęsety lub spiczastych szczypiec, chwytając stawonoga jak najbliżej obszaru przylegającego do powierzchni skóry. Należy go wyciągać bardzo ostrożnie, potrząsając i wykręcając, starając się, aby części ciała kleszcza nie odpadły i nie pozostały w ranie. Aby zapobiec zakażeniu, ważne jest, aby po zakończeniu zabiegu potraktować ukąszony obszar środkiem antyseptycznym.
Po każdym, nawet krótkim pobycie w pasie leśnym, należy zbadać skórę, i to nie tylko w widocznych miejscach: koniecznie należy sprawdzić fałdy skórne, gdyż owady często dążą do miejsc o dużej wilgotności na ciele – na przykład w pachach i pachwinach, pod gruczołami mlekowymi, na fałdach rąk i nóg. U dzieci między innymi ważne jest dokładne zbadanie głowy i szyi, okolicy za uszami. [ 34 ]
Przed wejściem do mieszkania warto również obejrzeć rzeczy i ubrania, ponieważ owady można przynieść nawet w torbie czy na butach.
Aby zapobiec zakażeniu anaplazmozą zaleca się:
- unikaj spacerów w miejscach, gdzie mogą bytować owady krwiopijne;
- mieć wiedzę na temat prawidłowego usuwania kleszczy i pierwszych objawów zakażenia anaplazmozą;
- W razie konieczności należy stosować środki odstraszające owady;
- Na spacery po lesie lub parku należy ubrać się odpowiednio (długie rękawy, zakryte kostki i stopy).
Prognoza
U zdecydowanej większości chorych na anaplazmozę rokowanie ocenia się jako pozytywne. Z reguły około 50% chorych wymaga leczenia szpitalnego. U części osób zakażonych choroba ustępuje samoistnie, ale niektóre bolesne objawy ustępują dopiero po pewnym czasie - w ciągu kilku miesięcy.
Pogorszenie rokowania obserwuje się wraz z rozwojem powikłań hematologicznych i neurologicznych, co jest typowe dla pacjentów z niedoborami odporności, przewlekłymi chorobami wątroby i nerek. Śmiertelność jest stosunkowo niska. [ 35 ]
Ogólnie rzecz biorąc, przebieg i wynik patologii zależą od prawidłowej diagnozy, terminowego podawania leków przeciwbakteryjnych i objawowych. W przypadkach umiarkowanych i ciężkich pacjenci są umieszczani w szpitalu zakaźnym. Ważne jest zapewnienie pacjentowi odpoczynku, dobrej higieny i odżywiania. W okresach podwyższonej temperatury i gorączki dieta pacjenta powinna być wyjątkowo delikatna, zarówno mechanicznie, jak i chemicznie oraz termicznie, minimalizując produkty powodujące fermentację i gnicie w jelitach. Jednocześnie posiłki powinny być wysokokaloryczne. Należy przestrzegać leżenia w łóżku do czasu powrotu temperatury do normy, plus kilka kolejnych dni. Ważne jest stosowanie skutecznych środków etiotropowych, które zwiększają swoistą i nieswoistą reaktywność organizmu.
Jeśli pacjent został leczony późno lub leczony nieprawidłowo, choroba może stać się przewlekła. Osoby, które przeszły anaplazmozę, podlegają obserwacji medycznej dynamiki przez 12 miesięcy. Obserwacja obejmuje regularne badanie przez specjalistę chorób zakaźnych, terapeutę, a w razie potrzeby neurologa. [ 36 ]
Bydło, które miało anaplazmozę, staje się tymczasowo odporne na infekcję. Jednak ta odporność nie trwa długo: około czterech miesięcy. Jeśli ciężarna samica miała chorobę, jej potomstwo będzie miało dłuższą odporność na infekcję ze względu na obecność przeciwciał we krwi. Jeśli potomstwo zostanie zarażone, choroba będzie łagodniejsza.

